La Fécondations In Vitro
La Fécondation In Vitro et Transfert Embryonnaire (FIVETE) reproduit au laboratoire la fécondation et les premières étapes du développement embryonnaire.
Les indications sont les suivantes :
- anomalies des trompes
- facteur masculin
- infertilité inexpliquée
- échecs de stimulations et inséminations
L'ICSI (IntraCytoplasmic Sperm injection) est proposée quand il existe des anomalies spermatiques sévères, affectant le nombre, la mobilité, la morphologie des spermatozoïdes. Elle est tout particulièrement indiquée lorsque les spermatozoïdes sont prélevés chirurgicalement. Elle peut être proposée après certains échecs de FIV classique.
1ère étape : la stimulation ovarienne
L'objectif du traitement hormonal administré par injection est d'une part d'obtenir le développement simultané de plusieurs follicules et d'autre part de maîtriser le timing de l’ovulation. Ce traitement est surveillé par des échographies et des dosages hormonaux. Lorsque les follicules sont matures, une nouvelle injection est prescrite pour déclencher l'ovulation. L'horaire de l'injection est précis car il détermine celui de la ponction folliculaire.
2e étape : la ponction folliculaire
Elle est réalisée par voie vaginale sous contrôle échographique et sous anesthésie générale (le plus souvent) ou locale.
3e étape : la préparation des gamètes au laboratoire
La préparation des ovocytes : après la ponction, les liquides folliculaires contenant les ovocytes sont transmis au laboratoire. Leur nombre et leur aspect sont évalués en vue de leur mise en fécondation. Les ovocytes sont recherchés sous une loupe binoculaire. Ils sont ensuite transférés dans un tube ou une boîte de culture identifiée, contenant un milieu de culture. Chaque ovocyte est placé dans un incubateur à 37°C et dans des conditions physico-chimiques optimales. Tous les follicules ne contiennent pas forcément un ovocyte, et tous les ovocytes ne sont pas fécondables.
La préparation des spermatozoïdes : Le conjoint effectue son recueil de sperme par masturbation le jour de la ponction. Une abstinence sexuelle de 2 à 7 jours avant le recueil est recommandée. En cas d'utilisation de sperme congelé (de conjoint ou de donneur) les paillettes devront être apportées au laboratoire la veille ou le matin de la tentative. On laisse ensuite le sperme se liquéfier pendant 20 minutes environ puis il est préparé dans le but de sélectionner les spermatozoïdes les plus mobiles. En pratique, on effectue des lavages des spermatozoïdes pour éliminer le liquide séminal. On laisse migrer les spermatozoïdes dans un milieu de culture. Ils acquièrent ainsi leur pouvoir fécondant et la migration sélectionne les plus mobiles.
4e étape : la mise en fécondation
La fécondation in vitro sans micromanipulation : FIV classique
Les spermatozoïdes préparés sont simplement déposés au contact des ovocytes dans une boite de culture contenant un milieu spécifique et placés dans un incubateur à 37°C. Les spermatozoïdes mobiles viennent spontanément, sans aide extérieure, au contact de l'ovocyte. Mais un seul spermatozoïde fécondera celui-ci. Le processus de fécondation se déroule donc comme dans la fécondation naturelle mais elle se fait « in vitro ».
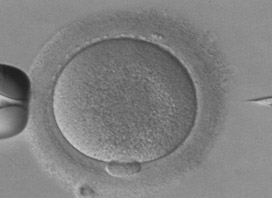
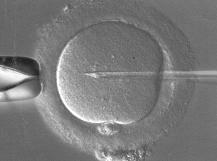
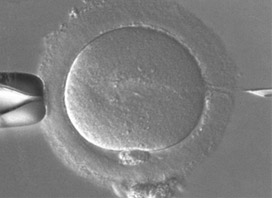
L’ICSI ou IntraCytoplasmic Sperm Injection a été mise au point par l'équipe de Palermo en 1992. Elle consiste en l’injection directe d’un seul spermatozoïde dans le cytoplasme de l’ovocyte, à l’aide d’un micromanipulateur.
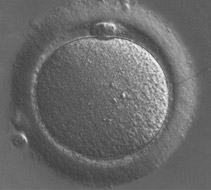
Les ovocytes ponctionnés sont débarrassés des cellules qui les entourent : c'est la « décoronisation »; on observe ensuite leur degré de maturité et leur qualité.
Seuls les ovocytes matures seront injectés (voir photos) : pour chacun des ovocytes, un spermatozoïde est choisi en fonction de son aspect et de sa mobilité. Les ovocytes sont ensuite replacés dans une boite de culture dans un incubateur à 37°C.
⇒ La fécondation est donc dans ce cas directement initiée par la technique.
|
|
Aspiration d’un spermatozoïde
|
|
|
|
|
|
|
5e étape : le développement embryonnaire
Le lendemain de la ponction, les ovocytes fécondés (ou zygotes) sont identifiables par la présence de deux noyaux, appelés pronuclei : l'un provient de l'ovocyte, l'autre du spermatozoïde. Tous les ovocytes ne sont pas forcément fécondés.
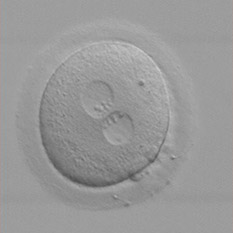
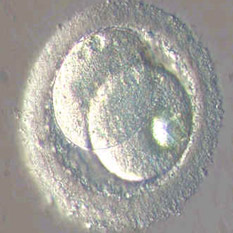
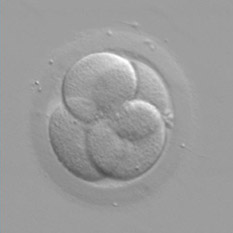
Les zygotes deviennent des embryons de deux ou quatre cellules en 24 heures, puis de six à huit cellules 24 heures plus tard. Dans la majorité des cas, les embryons sont transférés dans l'utérus deux à cinq jours après la ponction.
6e étape : le transfert embryonnaire
Vous serez personnellement informé du résultat obtenu au laboratoire. Le transfert embryonnaire est un geste simple et indolore qui est en règle générale pratiqué sous échographie. Il est réalisé au moyen d'un cathéter fin et souple introduit par voie vaginale dans l'utérus, la patiente étant allongée en position gynécologique. L'embryon est déposé à l'intérieur de l'utérus et s'y développe jusqu'à son implantation.
Le jour du transfert (J2-J3 ou J5) sera décidé par l'équipe clinico-biologique en fonction du contexte clinique.
Le nombre d'embryons à transférer est en général d' un embryon. Deux embryons peuvent être proposés selon la qualité embryonnaire, l'âge de la patiente et les antécédents de tentatives. L'objectif est d'avoir les meilleures chances de grossesse tout en limitant les risques de grossesse multiple. Ce choix est validé avec vous au moment du transfert.
Il peut parfois arriver que le transfert n'est pas lieu à l'issu de la ponction et que le ou les embryons obtenu(s) soient tous congelés. C'est ce que l'on appelle la stratégie "Freeze-all". Cette situation peut s'appliquer en cas de risque d'hyperstimulation ovarienne (principalement en cas d'ovaires polykystiques) ou bien lorsque les dosages hormonaux (notamment la progestérone) ne sont pas optimaux pour la nidation sur ce cycle. On congelera alors tous les embryons et le transfert sera décalé au cycle suivant. Cela n'implique pas de perte de chance de grossesse.
7e étape : la congélation embryonnaire
S'il y a un ou plusieurs embryons qui présentent des caractéristiques morphologiques compatibles avec des chances de grossesse, ils pourront être congelés. Le laboratoire vous informera de la réalisation ou non de congélation embryonnaire. La congélation permettra de refaire un transfert embyonnaire en cas d'échec lors du premier transfert (sans refaire une ponction d'ovocytes) ou bien de faire un transfert plus tard lors d'un autre projet parental. Il n'y a pas de limite de temps pour la durée de congélation, toutefois vous serez informés tous les ans sur le devenir des embryons congelés. Vous recevrez un courrier auquel il sera important de répondre.